Die Parodontitis ist eine entzündliche Erkrankung des Zahnhalteapparats, die unbehandelt zu einer Lockerung der Zähne und im schlimmsten Fall sogar zu Zahnverlust führen kann. Die gute Nachricht: Mit regelmäßiger Prophylaxe beim Zahnarzt und einfachen Maßnahmen zuhause können Sie einer Parodontitis effizient vorbeugen.
Parodontitis: Was Sie über die Zahnfleischentzündung wissen sollten |
| So sollte gesundes Zahnfleisch aussehen |
Bei Parodontitis handelt es sich um eine Entzündung des Zahnhalteapparats, die zu einer Lockerung der Zähne führt. Ausgelöst wird sie durch Bakterien, die sich bei unzureichender Mundhygiene am Zahnfleisch anlagern. Eine stark zuckerhaltige Ernährung, Alkohol- und Nikotinkonsum oder ein schwaches Immunsystem können eine Parodontitis begünstigen.
Erste Anzeichen von Parodontitis sind meist Zahnfleischbluten sowie Rötungen und Schwellungen am Zahnfleischsaum. Schreitet die Entzündung fort, werden Zahnfleischschwund und tiefe Zahnfleischtaschen sichtbar, die Zähne sehen dann oft länger aus und können schmerzen. Zusätzlich machen sich oft Mundgeruch und ein unangenehmer Geschmack im Mund bemerkbar.
Bei älteren Menschen, Diabetikern und Frauen in der Schwangerschaft besteht ein erhöhtes Risiko für die Zahnbettentzündung. Wird Parodontitis nicht behandelt, droht Zahnverlust. Zudem kann sich die Entzündung ausweiten und ernsthafte Erkrankungen in anderen Bereichen auslösen.
Sie haben Fragen?
Parodontitis: Was Sie über die Zahnfleischentzündung wissen solltens
Die Parodontitis ist eine entzündliche Erkrankung des Zahnhalteapparats, die unbehandelt zu einer Lockerung der Zähne und im schlimmsten Fall sogar zu Zahnverlust führen kann. Die gute Nachricht: Mit regelmäßiger Prophylaxe beim Zahnarzt und einfachen Maßnahmen zuhause können Sie einer Parodontitis effizient vorbeugen. In diesem Beitrag beantworten wir Ihnen die wichtigsten Fragen zum Thema:
- Was löst eine Parodontitis aus und an welchen Stellen kann die Entzündung entstehen?
- Was sind typische Symptome von Parodontitis?
- Welche Ursachen bewirken eine Zahnbettentzündung?
- Wie lässt sich das Parodontitis-Risiko verringern?
- Bei welchen Personen besteht ein erhöhtes Risiko für Entzündungen im Mundraum?
- Wie gestaltet sich der Ablauf einer Parodontitis-Behandlung und welche Therapie-Optionen stehen zur Auswahl?
- Wie ist der Verlauf einer Parodontitis?
- Was ist bei der Versorgung mit Zahnersatz nach einer Parodontitis-Therapie zu beachten?
Parodontitis: Eine bakteriell bedingte Entzündung des Zahnhalteapparates
Bei einer Parodontitis kommt es zu einer Entzündung des Zahnhalteapparats, auch Zahnbett oder in der medizinischen Fachsprache Parodontium genannt. Das komplexe System besteht aus Zahnfleisch, Zahnzement, Zahnfach und Wurzelhaut und sorgt dafür, dass der Zahn stabil im Kiefer verankert ist. Ausgelöst wird der entzündliche Prozess durch Bakterien, die sich bei unzureichender Mundhygiene im Zahnbelag sammeln. Die giftigen Ausscheidungsprodukte der Bakterien können in den Zahnhalteapparat eindringen und Parodontitis verursachen.
Je nachdem, wo die Entzündung entsteht, werden zwei Krankheitsbilder unterschieden:
- Die marginale Parodontitis beginnt mit einer Entzündung des Zahnfleischsaums und breitet sich entlang der Wurzel in das Zahnbett aus. Die Bakterien dringen also von „oben nach unten“ vor. In der Zahnmedizin spricht man von parodontalen Läsionen.
- Die apikale Parodontitis entsteht durch eine Entzündung in der Zahnwurzelspitze, die sich seitwärts in das Zahnbett ausbreitet. Man bezeichnet das als endodontale Läsionen.
In manchen Fällen sind Zahnfleisch und Zahnwurzel entzündet. Die sogenannten Paro-Endo-Läsionen können sich gegenseitig verstärken. Der Entstehungsort der entzündlichen Prozesse spielt eine entscheidende Rolle bei der Behandlung der Parodontitis.
Parodontitis und Parodontose: Kleiner, aber feiner Unterschied
Die Begriffe „Parodontitis“ und „Parodontose“ werden in der Regel gleichgesetzt und nicht unterschieden. Bei beiden Krankheitsbildern liegt ein Zahnfleischrückgang vor. Aber es gibt eigentlich einen kleinen Unterschied: Die Parodontitis ist eine entzündliche Erkrankung, worauf die Endung „-itis“ bereits hinweist. Bei einer Parodontose hingegen liegt kein akuter Entzündungsprozess vor.
Hier ein Vergleich der beiden Zahnfleischerkrankungen:
Vergleichskriterien | Parodontitis | Parodontose |
Charakterisierung | Entzündungsprozess | Zahnfleischrückgang mit Übergreifen auf Knochen |
Verlauf | schnelle Entwicklung mit frühen ausgeprägten Symptomen | langsame Entwicklung, manchmal über Jahre |
Ursache | oft mangelhafte Mundhygiene | u.a. (Stoffwechsel-) Erkrankungen, genetische Vorbelastung oder bestimmte Medikamente |
Auftrittsort | ein oder mehrere Zähne | oft Ober- und Unterkiefer |
Zahnfleisch | geschwollen und gerötet, häufig Zahnfleischbluten | meist keine Rötung und Schwellung, Zahnfleischbluten eher selten |
Zahn | Zahn kann beweglich sein, lässt sich aber mit entsprechender Therapie wieder festigen. | Zu Beginn sind die Zähne kaum beweglich, je weiter der Zahnfleischrückgang voranschreitet und die Zahnhälse freiliegen, desto mobiler die Zähne. |
Schmerzen | vorhanden | nicht vorhanden, eventuell Reizempfindlichkeit (Kälte, Wärme, Berührung) |
Maßnahmen | Linderung und Genesung | Es handelt sich um eine chronische Erkrankung, die dauerbehandelt werden muss, um den Zerstörungsprozess des Knochens zu verlangsamen. |
Diese Symptome treten bei einer Parodontitis häufig auf
Tückisch an Parodontitis ist, dass die Erkrankung oft über einen längeren Zeitraum unbemerkt verläuft. Erste Warnsignale für eine Entzündung des Zahnhalteapparates sind Zahnfleischbluten und eine sichtbare Rötung und Schwellung des Zahnfleischsaums.
Zu typischen Parodontitis-Symptomen zählen zudem:
- Zahnfleischrückgang, der sich häufig durch Schmerzen beim Kontakt mit heißen und kalten, süßen und sauren Speisen äußert,
- Bildung von Zahnfleischtaschen,
- Mundgeruch,
- unangenehmer Geschmack im Mund und
- Zahnschmerzen.
Die Lockerung eines oder sogar mehrerer Zähne sowie Zahnfehlstellungen weisen auf eine bereits fortgeschrittene Parodontitis hin.
| Symptome einer Parodontitis |
Sie haben Fragen?
Häufige Ursachen und Einflussfaktoren für die Entstehung einer Parodontitis
Bei der Parodontitis handelt es sich um eine Entzündung, die von bestimmten Bakterien im Mundraum ausgelöst wird und vom Immunsystem nicht mehr ausreichend bekämpft werden kann. Verschiedene Faktoren wie
- eine unzureichende Mundhygiene,
- gesundheitsschädigende Angewohnheiten und
- ein geschwächtes Immunsystem
können das Risiko einer Parodontitis-Erkrankung nachweislich erhöhen.
Falsche oder mangelnde Zahnhygiene als Hauptauslöser einer Parodontitis
Mangelnde Mundhygiene ist der größte Risikofaktor für eine Parodontitis. Regelmäßiges Zähneputzen mit geeigneter Zahnbürste und Zahnpasta sowie die Reinigung der Zahnzwischenräume mit Zahnseide oder Interdentalbürstchen beseitigt Zahnbelag (Plaque), der sich nach den Mahlzeiten auf der Zahnoberfläche absetzt.
Der Zahnbelag ist eine Brutstätte für Bakterien, deren saure und giftige Ausscheidungsprodukte die Entstehung von Karies und entzündlichen Prozessen im Mundraum fördern. Zudem verhärtet der Zahnbelag, wenn er nicht regelmäßig entfernt wird. Durch die Einschließung von Mineralien bildet sich Zahnstein, dessen raue Oberfläche einen günstigen Nährboden für Bakterien darstellt.
| Richtige und regelmäßige Mundhygiene kann Parodontitis vorbeugen. |
Eine gestörte Bakterienflora der Mundhöhle begünstigt die Entstehung von Entzündungen
Im Mundraum eines Menschen befinden sich hunderte verschiedene Bakterienarten. Solange sie im Gleichgewicht sind, richten sie keinen Schaden an, sondern erfüllen wichtige Funktionen wie die Zersetzung von Nahrungsmittelresten und den Abbau von Säuren. Verschiedene Faktoren können das komplexe System jedoch aus der Balance bringen:
- Einseitige Ernährung mit stark zuckerhaltigen Speisen und Getränken: Zucker ist für die schädlichen Bakterien, die den Mundraum besiedeln, die ideale Ernährungsbasis und sie können sich ungehemmt vermehren. Als Abfallprodukte produzieren sie aggressive Säuren, die den Zahnschmelz angreifen und mit der Zeit Karies entstehen lassen.
- Alkohol fördert das Wachstum schädlicher Keime und unterdrückt die Vermehrung gesundheitsfördernder Bakterien. Zudem können alkoholische Getränke die Mundschleimhaut reizen und entzündliche Prozesse begünstigen.
- Rauchen verändert ebenfalls die Mundflora. Das gilt nicht nur für Tabakrauch, sondern auch für das Verdampfen von Liquids der E-Zigarette.
- An Piercings im Mundraum können sich bei mangelhafter Pflege leicht Speisereste ablagern und Bakterienherde bilden. Ein ungünstig platzierter Mundschmuck kann außerdem durch die stetige Zug- oder Druckbelastung zu Zahnfleischrückgang beitragen und die Entstehung von Zahnfleischtaschen forcieren.
Nimmt der Anteil schädlicher Mundbakterien zu, kann sich eine Zahnfleischentzündung entwickeln, die häufig die Vorstufe einer Parodontitis darstellt.
Ein geschwächtes Immunsystem hat Einfluss auf die Entstehung einer Parodontitis
Das körpereigene Immunsystem kann Krankheitserreger im Normalfall gut abwehren. Ist es jedoch geschwächt, können sich die gefährlichen Bakterien schnell ausbreiten und Entzündungen hervorrufen. Ursachen für eine geschwächte Immunabwehr können sein:
- Krankheiten wie eine HIV-Infektion (Aids) oder Morbus Crohn
- Medikamente wie blutdrucksenkende Mittel, Antiepileptika oder Immunsuppressiva gegen Abstoßungsreaktionen nach einer Organtransplantation können Zahnfleisch-Wucherungen auslösen, aus denen eine Parodontitis hervorgehen kann.
- Anhaltender Stress und psychische Belastungen beeinträchtigen die Immunabwehr und gehen häufig auch mit einer Vernachlässigung der Zahnpflege, schlechten Ernährungsgewohnheiten und gesteigertem Nikotingenuss einher.
Gibt es einen Zusammenhang zwischen Zähneknirschen und Parodontitis?
Viele Menschen leiden unter nächtlichem Zähneknirschen (Bruxismus). Von den Betroffenen selbst wird das häufig erst wahrgenommen, wenn erste Abnutzungserscheinungen an den Zahnkronen sichtbar werden. In der Wissenschaft wird diskutiert, ob Zähneknirschen auch entzündliche Erkrankungen im Mundraum fördern kann.
Eine Korrelation zwischen Bruxismus und Parodontitis konnten japanische Forscher von der Okayama Universität nachweisen: Demnach führt das Zähneknirschen zwar nicht zwangsläufig zur Entstehung von Parodontitis, die intensiven Muskelbewegungen dauern bei Menschen mit mittlerer bis schwerer Parodontitis aber länger an. Es könnte demnach sein, dass durch die intensive mechanische Belastung der Zähne das Fortschreiten einer bereits bestehenden Parodontitis vorangetrieben wird.
| Eine Schiene verhindert nächtliches Zähneknirschen |
Wie Sie Ihr Parodontitis-Risiko reduzieren können
Mit wenigen einfachen Maßnahmen können Sie einer Entzündung des Zahnhalteapparats gezielt vorbeugen. Neben
- regelmäßiger, sorgfältiger Zahnpflege und Mundhygiene,
- gesunder Ernährung und
- dem Verzicht auf schädliche Genussmittel,
bietet der Zahnarzt wirksame Prophylaxe-Maßnahmen an, mit denen sich unangenehme Beschwerden vermeiden oder entzündliche Prozesse im Mundraum zumindest frühzeitig erkennen und behandeln lassen.
Wertvolle Experten-Tipps für Zuhause und weiterführende Informationen zur Parodontitis-Vorbeugung erhalten Sie in unserem Magazin-Beitrag zur „Parodontitis-Prophylaxe“.
So können Sie erkennen, ob bei Ihnen ein erhöhtes Parodontitis-Risiko besteht
Bestimmte Personengruppen sind besonders anfällig für Parodontitis:
- Mit zunehmendem Alter steigt das Risiko für parodontale Erkrankungen. Gefördert wird dieser Prozess durch die nachlassende Immunabwehr und altersbedingte Veränderungen der Mundschleimhaut.
- Diabetiker haben ein dreifach höheres Parodontitis-Risiko als Nicht-Diabetiker: Die verminderte Durchblutung des Zahnfleischs und die veränderte Stoffwechsellage führen häufiger zu entzündlichen Zahnfleischerkrankungen, die eine Vorstufe der Parodontitis darstellen. Daher sollten gerade Diabetiker auf eine gute Mundhygiene und regelmäßige Kontrollen beim Zahnarzt achten.
- In der Schwangerschaft kommt es zu hormonellen Veränderungen, die unter anderem zu einer Lockerung und stärkeren Durchblutung des Zahnfleisches führen. Bakterien können somit leichter in die Schleimhaut eindringen und Entzündungen im Mundraum hervorrufen, die ernsthafte Folgen für das ungeborene Kind nach sich ziehen können.
- Bei manchen Menschen besteht aufgrund der erblichen Veranlagung ein höheres Risiko für Parodontitis. Aufgrund eines genetischen Defekts produziert ihr Körper übermäßig viel Interleukin-1. Der entzündungsfördernde Botenstoff beschleunigt den Abbau von Bindegewebe und Knochensubstanz im Zahnhalteapparat. Leiden bereits nahe Verwandte im jungen Alter an Parodontitis, kann ein Gentest sinnvoll sein. Wird dabei eine genetische Veranlagung entdeckt, kann eine individuelle Prophylaxe den Ausbruch der Parodontalerkrankung verhindern oder zumindest verzögern.
- Zahnfleischbluten
- Schmerzen
- Mundgeruch (Halitosis)
- Zahnstein
- tiefe Zahnfleischtaschen
- Zahnfleischrückgang
- ggf. Eiterbildung
- Krankheitsgefühl mit Abgeschlagenheit und eventuell Fieber
- Zahnlockerung
- Bei kleineren Zahnlücken und sofern starke natürliche Zähne zur Befestigung vorhanden sind, stellt eine Zahnbrücke eine kostengünstige und sichere Lösung dar.
- Alternativ kann die Zahnbrücke auf Implantaten verankert werden. Das hat den Vorteil, dass die Pfeilerzähne nicht beschliffen werden müssen, zudem wird langfristig ein stabiler Sitz der Brücke gewährleistet.
- Bei einer schweren Parodontitis mit deutlichem Knochenabbau empfiehlt sich in der Regel ein herausnehmbarer Zahnersatz in Form einer Teil- oder Vollprothese. Ausführliche Informationen über Vorteile und verschiedene Arten von Prothesen haben wir im Beitrag „Herausnehmbarer Zahnersatz: Kosten, Optionen und Befestigungsmöglichkeiten“ für Sie zusammengefasst.
- Schwere arterielle Verschlusserkrankungen wie Arteriosklerose: Parodontitis-Patienten erleiden einen um den Faktor 4 bis 5 häufigeren Herzinfarkt.
- Schlaganfall: Hiervon sind vor allem Patienten ab dem 60. Lebensjahr betroffen.
- Endokarditis. Es handelt sich um Entzündungen der Herzinnenhaut oder Herzklappe.
- Infektionen an künstlichen Implantaten: Parodontitis-Bakterien setzen sich oft an künstlichen Herzklappen, Hüft- oder Kniegelenken fest, wo sie dann Infektionen auslösen.
- Rheumatische Arthritis (chronische Entzündung der Gelenke)
- Diabetes: Die Parodontitis-Bakterien können eine Diabetes mellitus verursachen, aber auch eine vorhandene Diabetes verschlimmern.
- Alzheimer: Die Entzündungsprozesse erhöhen das Risiko, an Alzheimer zu erkranken.
- M. Parkinson. Eine unbehandelte Parodontitis erhöht das Erkrankungsrisiko um das 1,5-fache.
- Sepsis: Die Infektion im Mundraum kann unbehandelt zu einer Blutvergiftung führen.
- Schwangerschafts- und Geburtsprobleme: Bei einer bakteriellen Parodontitis während der Schwangerschaft erhöht sich das Risiko einer Frühgeburt, eines niedrigen Geburtsgewichts und einer Schwangerschaftsvergiftung (Präeklampsie).
Welche Formen der Parodontitis gibt es?
Die beiden wesentlichen Formen der Parodontitis sind die chronische Parodontitis und die akute (aggressive) Parodontitis. Zwar gibt es noch weitere Erkrankungen des Zahnhalteapparates, aber diese treten sehr selten auf und betreffen weniger als 0,1, Prozent der Krankheitsfälle.
Rund 95 % der Patienten betroffen: Die chronische Parodontitis
Die chronische Parodontitis ist mit Abstand die am häufigsten auftretende Parodontitis-Form. Etwa 95 % der Patienten sind davon betroffen, meist Erwachsene ab etwa dem 40. Lebensjahr. Die chronische Zahnfleischerkrankung ist die Hauptursache für Zahnverlust im Erwachsenenalter. Allerdings kann auch bei jüngeren Menschen eine Parodontose chronisch werden, wenn bestimmte Risikofaktoren vorliegen.
Der langsame, aber kontinuierliche Verlauf einer Parodontose, die chronisch verläuft, macht die Erkrankung besonders heimtückisch.
Die Schwere der chronischen Parodontose hängt davon ab, wie weit der Gewebeverlust und der Knochenabbau voranschreitet und ob es sich um eine lokalisierte oder generalisierte Form handelt. Von der lokalisierten Form sind weniger als 30 Prozent aller Zahnflächen betroffen, bei der generalisierten Form hingegen sind es mehr als 30 Prozent der Zahnwurzeln.
Die chronisch apikale Parodontitis geht mit einer Wurzelspitzenentzündung einher. Es kommt zu einem Knochenabbau, die Knochensubstanz wird durch Entzündungsgewebe ersetzt. Wird diese Entzündung akut, ist sie sehr schmerzhaft. Aber häufig zeigt sich die Erkrankung nicht mit Schmerzen, sondern schlummert fast unbemerkt an den Wurzelspitzen. Sie hat einen subakuten chronischen Status eingenommen. Auf Röntgenbildern ist die chronisch apikale Parodontitis als Schatten an den Wurzelspitzen zu erkennen. Die Entzündung kann aber jederzeit akut werden.
| Ihr Zahnarzt wird feststellen, ob Sie Parodontose haben und wie weit sie fortgeschritten ist. |
Was zeichnet die aggressive Parodontose aus?
Im Gegensatz zur chronischen Parodontose liegt bei einer aggressiven Parodontose eine schwere, akute Entzündung vor. Meist sind davon bestimmte Backenzähne und die mittleren Schneidezähne betroffen. Diese Form tritt oft bei jungen Erwachsenen vor dem 30. Lebensjahr auf. Im Verlauf einer aggressiven Parodontose treten oft signifikante Symptome auf:
Die aggressive Parodontitis muss umgehend therapiert werden. Unbehandelt droht schon nach wenigen Monaten ein Zahnverlust. Auch sind Folgeerkrankungen aufgrund der Infektion möglich. Um diese Infektion effektiv behandeln zu können, ist ein Parodontitis Mikrobiologie Test (PMT) sinnvoll. Damit lassen sich Bakterienart und -anzahl bestimmen. Anhand dessen kann eine spezifische Antibiotika-Therapie eingeleitet werden.
Auch Kinder können betroffen sein
Die juvenile Parodontose kann bei Kindern ab etwa zehn Jahren (bei Eintritt in die Pubertät) auftreten. Der Verlauf dieser Sonderform ist in der Regel sehr aggressiv und kann schnell zu schweren Folgen wie tiefen entzündeten Zahnfleischtaschen, Abbau der Kieferknochen und letztendlich zu Zahnverlust führen. Nicht selten litten junge Patienten bereits als Kinder unter einer präpubertären Parodontitis (ausgehend vom Milchgebiss). Diese besondere Form der Parodontitis kann Kinder ab dem fünften Lebensjahr betreffen.
Auslöser einer Parodontitis bei Kindern sind häufig besonders aggressive Bakterien. Auch eine mangelhafte Mundhygiene, bestimmte Medikamente und ein geschwächtes Immunsystem können eine Parodontitis bei Kindern verursachen.
Vorbeugend sollten Kinder und Jugendliche regelmäßige Kontrollbesuche beim Zahnarzt wahrnehmen. Auch muss auf eine gründliche Pflege der Zähne geachtet werden. Treten Symptome wie gerötetes und geschwollenes Zahnfleisch, Zahnfleischbluten oder Mundgeruch auf, ist ein zeitnaher Zahnarztbesuch unumgänglich, um den Verlauf zu stoppen und Folgen wie Zahnausfall zu vermeiden.
Die Parodontitis-Behandlung erklärt: Ablauf und Therapieverfahren
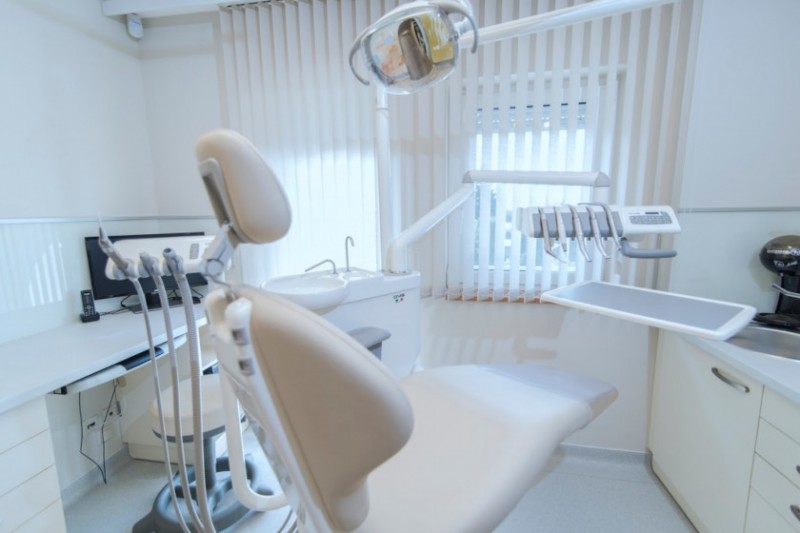
Einer Parodontitis-Therapie sehen viele Patienten mit Unbehagen entgegen. Dank der wissenschaftlichen Entwicklung neuer Verfahren verläuft die Behandlung jedoch vollkommen schmerzfrei. Der Einsatz von Ultraschall, Laser und weiterer innovativer Methoden sorgt für eine ebenso schonende wie effektive Beseitigung der Zahnbettentzündung – auch dann, wenn die Erkrankung bereits weit fortgeschritten ist.
Die modernen Therapieansätze und den typischen Ablauf einer Parodontitis-Behandlung haben wir im Beitrag „Parodontologie“ für Sie skizziert.
| Behandlungsraum in unserer Zahnklinik |
Wie ist der Krankheitsverlauf einer Parodontitis?
Eine Parodontitis entwickelt sich schleichend und wird von betroffenen Personen oft über einen längeren Zeitraum nicht wahrgenommen. In den meisten Fällen entsteht sie aus einer Zahnfleischentzündung (Gingivitis), die sich durch Schwellungen und Rötungen des Zahnfleischs und leichte Blutungen äußert.
Bleibt die Gingivitis unbehandelt, kann sich die Entzündung in tiefer liegendes Gewebe ausbreiten. Der Zahnfleischsaum löst sich vom Zahn, es entstehen Taschen, in denen sich Bakterien ansammeln. Die Zahnfleischtaschen werden zunehmend tiefer und das Zahnfleisch geht zurück. Dabei werden die Zahnhälse freigelegt. Optisch macht sich das durch länger aussehende Zähne bemerkbar, zudem reagieren sie empfindlich auf Kälte und Wärme. Teilweise kommt es auch zu Schmerzen, Mundgeruch und einem unangenehmen Geschmack im Mund, der sich als Folge eitriger Abszesse einstellt.
Die Entzündung greift nicht nur das Zahnfleisch, sondern auch die Knochensubstanz des Zahnhalteapparats an. Hat der Bindegewebs- und Knochenabbau ein gewisses Maß erreicht, verlieren die betroffenen Zähne Halt und lockern sich. Der Prozess kann sich über mehrere Jahre oder sogar Jahrzehnte hinziehen, bei einem besonders aggressiven Verlauf kann es jedoch innerhalb weniger Monate zu einem Zahnverlust kommen.
Eine Parodontitis sollte unbedingt behandelt werden. Die Entzündung kann sich auf andere Bereiche ausweiten und schwere Erkrankungen auslösen. Wissenschaftlich nachgewiesen ist unter anderem ein Zusammenhang zwischen Parodontitis und Herz-Kreislauf-Erkrankungen. Bei Diabetes mellitus, die ihrerseits ein erhöhtes Risiko für die Entstehung von Parodontitis birgt, erhöht die Entzündung den Blutzuckerspiegel. Bei einer unbehandelten Parodontitis in der Schwangerschaft steigt das Risiko für eine Früh- oder Fehlgeburt, zudem besteht die Gefahr von Untergewicht beim Säugling.
Sie haben Fragen?
Zahnersatzversorgung bei Parodontitis: Das müssen Sie beachten
Eine Parodontitis geht im fortgeschrittenen Stadium häufig mit einer Lockerung der Zähne einher. Kann der natürliche Zahn nicht erhalten werden, ist eine umgehende Versorgung mit Zahnersatz angeraten. Bleibt eine Zahnlücke über einen längeren Zeitraum unversorgt, kann sich der Kieferknochen zurückbilden. Zuvor ist es jedoch notwendig, dass die Entzündung vollständig abgeheilt ist.
Welcher Zahnersatz geeignet ist, hängt vom klinischen Zustand im Mundraum und den persönlichen Wünschen des Patienten ab:
| Anfertigung eines Modells |
Achtung: Eine Parodontitis kann ernste Gesundheitsfolgen haben
Eine unbehandelte Parodontitis kann zu ernsthaften gesundheitlichen Schäden führen. Es kommt zu Zahnfleischrückgang und instabilen Zähnen. Freigelegte Zahnwurzeln reagieren sehr empfindlich auf Reize (Wärme, Kälte, Berührung).
Eine bakterielle Entzündung des Zahnhalteapparats bzw. des Zahnbetts kann zudem weitreichende gesundheitliche Folgen haben: Die Bakterien setzen im Mundraum Stoffwechselprodukte frei, die einen Abbau von Gewebe und Knochen zur Folge haben. Unbehandelt führt dieser Prozess zu Zahnausfall.
Allerdings beschränken sich die Folgen einer bakteriellen Parodontitis nicht nur auf den Mundraum. Parodontitis-Bakterien setzen Entzündungsbotenstoffe (Mediatoren) frei. Gelangen diese Mediatoren in die Blutbahn, verteilen sie sich im gesamten Organismus. Hier können sie folgenschwere Entzündungsreaktionen auslösen. Der Patient fühlt sich oft krank und schlapp, ein Leistungsabfall ist die Folge. Im Blut zeigt sich die Parodontitis mit erhöhten Entzündungswerten.
Als Risikofaktor begünstigt eine unbehandelte Parodontitis eine Vielzahl an ganz unterschiedlichen Erkrankungen:
Parodontitis ist eine ernstzunehmende Krankheit, die unterschiedlichste Folgen haben kann. Dabei geht es nicht nur um die unmittelbaren Auswirkungen auf Zähne und Zahnfleisch, sondern auch um Erkrankungen, die den gesamten Körper betreffen. Mehr zu diesem Thema finden Sie hier.
Kontaktieren Sie uns für mehr Informationen:
Daten unter bearbeitung...
Die Datenverarbeitung kann von der Größe der Dateien abhängend mehrere Minuten dauern. Bitte warten Sie...
Dr. Kalman Gelencser
Gelencsér Dental Zahnklinik


War der Artikel informativ? Empfehlen Sie ihn weiter!
Artikel ausdrucken
Haben Sie Fragen? Schreiben Sie uns!
Tags: Aggressive Parodontitis, Chronische Parodontitis, Parodontitis, Parodontitis Behandlung, Parodontitis Bilder, Parodontitis Heilen, Parodontitis Symptome, Parodontitis Therapie, Parodontitis Ursachen, Parodontologie, Parodontose, Parodontosebehandlung, Was ist Parodontitis, Zahnfleisch, Zahnfleisch Rot, Zahnfleischaufbau, Zahnfleischentzündung, Zahnfleischlifting, Zahnfleischplastik, Zahnfleischrückgang, Zahnfleischrückgang behandeln, Zahnfleischrückgang Behandlung, Zahnfleischrückgang Ursachen, Zahnfleischtaschen, Zahnfleischtaschen reinigen
Letzte Änderung: 25. Mai 2023